
美国国立卫生研究院、斯坦福大学医学院的研究人员在Cancer Cell 期刊发表了题为Immune determinants of CAR-T cell expansion in solid tumor patients receiving GD2 CAR-T cell therapy的研究论文。
该研究分析了接受GD2靶向的CAR-T细胞疗法的实体瘤(骨肉瘤或神经母细胞瘤)患者中CAR-T细胞扩增的免疫决定因素。为改进实体瘤CAR-T细胞疗法的效果带来了新见解。
急性淋巴细胞白血病和慢性淋巴细胞白血病中CAR-T的生物标志物评估将患者治疗前分离的早期记忆T细胞表型与CAR-T成功联系起来。相反,较少的早期记忆T细胞群与T细胞扩增潜力下降相关。此外,耗竭T细胞与临床反应不良相关。而在在临床实体瘤领域,还缺少全面的免疫细胞分析是。
到目前为止,患者GD2.CD3z CAR-T细胞的中央记忆细胞与更持久的缓解相关,而GD2 CAR-T的临床前模型确定了Tonic信号和耗竭作为CAR-T活性的限制。随着CAR-T疗法在实体瘤治疗中继续获得动力,重要的是验证和扩展这些潜在的实体瘤CAR-T活性生物标志物。
除了识别T细胞的特征外,随着髓系细胞对癌症进展和免疫治疗效果的贡献越来越明显,关注点也发生了转变。在接受GD2.CD28.OX40.z CAR-T细胞治疗的患者中,CAR-T给药后髓系细胞数量扩大。此外,在接受GD2.4-1BB.z CAR-T治疗的弥漫性中线胶质瘤患者中,受抑制的髓系细胞可能具有有限的CAR-T活性。这些对髓系细胞的认识强调了深入研究其作用的重要性,以释放实体瘤患者免疫治疗的全部潜力。
CAR-T细胞疗法在血液类癌症中展示了显著的疗效,但在实体瘤中反应有限。在这项研究中,研究团队探索了向GD2阳性的骨肉瘤和神经母细胞瘤患者提供第三代GD2.CD28.OX40.z CAR-T细胞疗法(包含CD28和OX40两种共刺激分子)在的可行性和安全性。
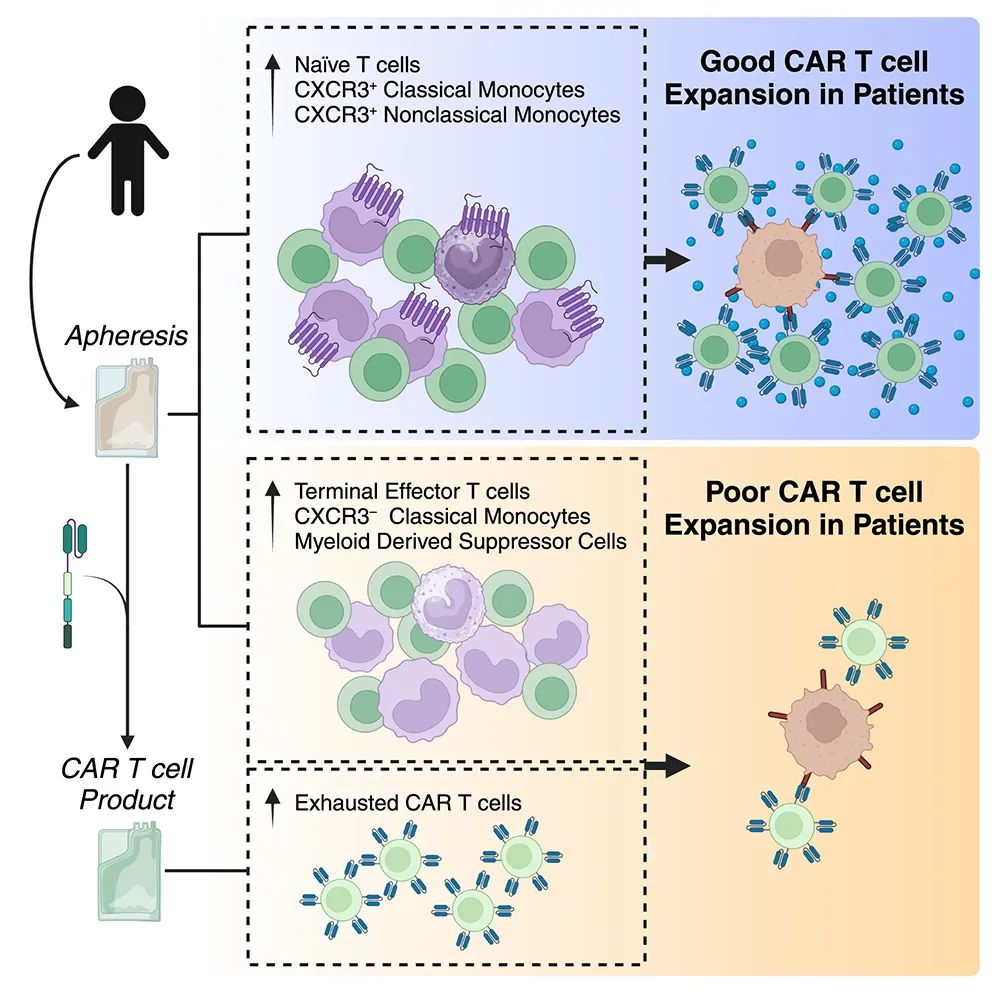
由于CAR-T细胞疗效需要足够的CAR-T细胞扩增,因此患者被分成不同剂量水平的扩增良好或不良者。
研究团队通过多维蛋白质组学、转录组学和表观遗传学分析,对患者样本进行了评估。对T细胞的评估发现,预处理分离的初始T细胞与良好的扩增相关,而CAR-T产品中的耗竭T细胞与较差的扩增相关。对髓系细胞评估发现,预处理分离的CXCR3+单核细胞与良好的扩增相关。对治疗后样本的纵向分析发现,随着CAR-T细胞数量的减少,所有组的CXCR3–经典单核细胞的增加。
总的来说,这些实验数据揭示了影响CAR-T生物学和扩增的相关因素,有助于推进实体瘤患者的CAR-T细胞疗法。